Nota Informativa de Farmacovigilancia: bBotulismo iatrogénico, riesgos asociados al uso de toxina botulínica
Instituto de Salud Pública de Chile (ISP), 10 de diciembre de 2025
https://www.ispch.gob.cl/wp-content/uploads/2025/12/DD_3998037_251215_P.pdf
Tags: botulismo iatrogénico, riesgos asociados a toxina botulínica, enfermedad neuroparalítica, neuroparálisis
Resumen
La toxina botulínica, producida por Clostridium botulinum, se utiliza con fines terapéuticos y estéticos debido a su capacidad para generar una parálisis muscular temporal. Si bien, es segura, cuando se administra en dosis adecuadas, su mal uso puede causar botulismo iatrogénico, una complicación caracterizada por debilidad muscular, disfagia y dificultad respiratoria.
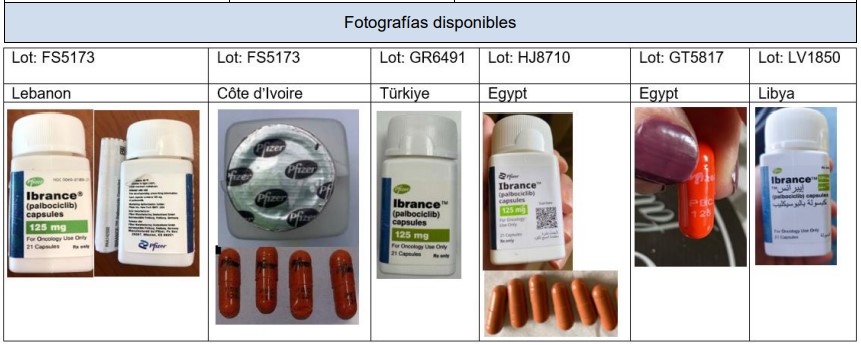
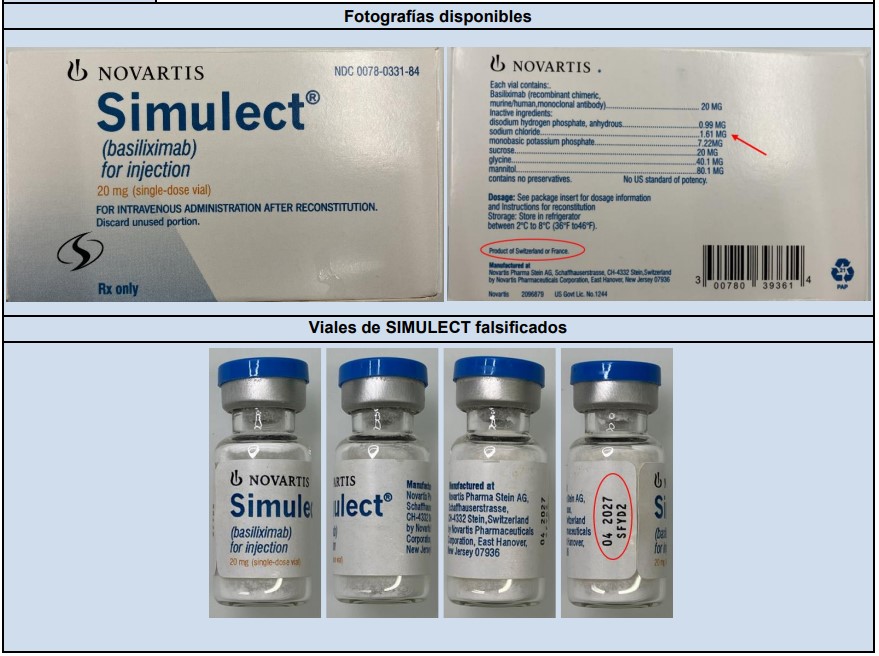
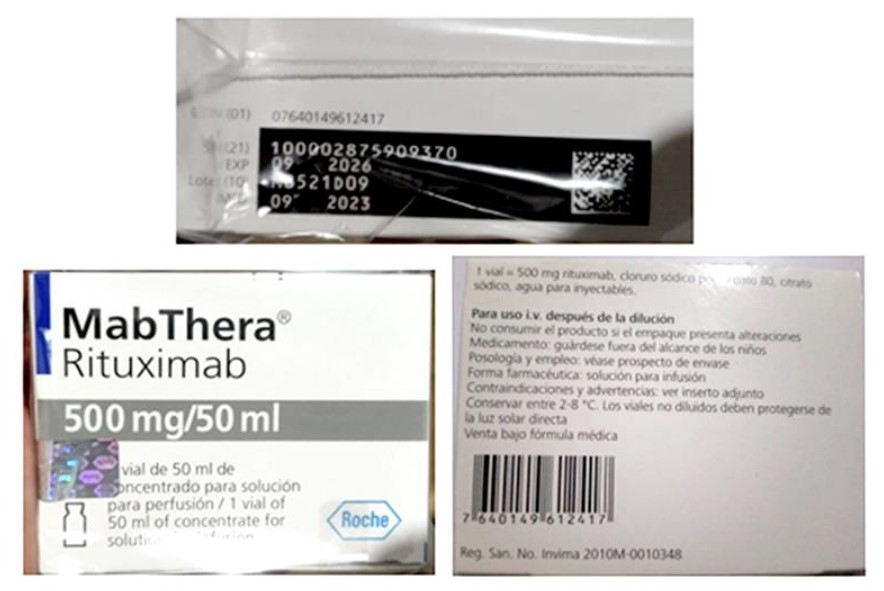
En los últimos años, se han reportado brotes en Europa y Asia que se han vinculado al uso de productos falsificados, a la administración de dosis excesivas y a la realización de procedimientos por personal no certificado. En Chile, existen 19 productos farmacéuticos autorizados que la contienen [https://registrosanitario.ispch.gob.cl/], y se han registrado 1.328 notificaciones de sospechas de reacciones adversas desde 2013, sin que se hayan confirmado brotes. El ISP recomienda verificar el origen y el registro sanitario del producto a utilizar, aplicar la toxina solo en centros autorizados, informar previamente sobre los riesgos a los pacientes y notificar cualquier sospecha de reacción adversa identificada.
La toxina botulínica es una neurotoxina producida por la bacteria Clostridium botulinum, que es capaz de provocar una enfermedad neuroparalítica llamada botulismo. Sin embargo, el estudio de su biología y mecanismo de acción ha permitido su desarrollo como agente de uso terapéutico y estético. La bacteria Clostridium botulinum está clasificada en varios serotipos (A-G), y cada serotipo produce una variante específica de la toxina botulínica, con características distintas; sólo la de tipo A, y, en menor medida, la de tipo B, han sido desarrolladas comercialmente [1, 2].
Esta toxina actúa localmente, impidiendo la liberación de acetilcolina, lo que produce una parálisis muscular temporal. El efecto final es una denervación parcial en las uniones neuromusculares, sin generar ninguna lesión física en las estructuras nerviosas. Esta propiedad se utiliza clínicamente para tratar ciertas enfermedades neurológicas que cursan con una hiperactividad muscular [3, 4].
Además, la toxina botulínica tipo A es el procedimiento estético no quirúrgico más utilizado a nivel mundial, aunque se considera invasivo. Se prefiere frente a otros tratamientos, debido a sus resultados satisfactorios, su perfil de seguridad relativamente favorable y el mínimo tiempo de recuperación que requiere [5].
El botulismo iatrogénico (daño no intencionado provocado en un paciente como resultado de un tratamiento o procedimiento médico) ha sido identificado como una complicación poco frecuente de las inyecciones terapéuticas y estéticas de la toxina botulínica. Generalmente, se asocia al uso excesivo o a la administración de dosis no adecuadas de toxina durante un procedimiento. Los síntomas se manifiestan como parálisis simétrica descendente que puede progresar a insuficiencia respiratoria y requerir ventilación mecánica. Los brotes de botulismo iatrogénico son raros, pero se han asociado a productos falsificados y a la aplicación de productos autorizados en indicaciones no aprobadas [6, 7, 8].
En junio de 2025, se identificaron 25 casos de botulismo iatrogénico en el noreste de Inglaterra. Un estudio caso-control determinó que todos los afectados recibieron inyecciones de toxina botulínica para uso estético aplicadas en la cara o cuello, y se identificó el uso de un producto que no contaba con autorización sanitaria en dicho país, el que, de acuerdo con las pruebas efectuadas, resultó tener una potencia un 85% superior a lo mencionado en el etiquetado [7].
De manera similar, un estudio prospectivo europeo reportó datos preliminares sobre 22 pacientes alemanes que desarrollaron botulismo tras la administración de productos que contenían entre 1.000 a 2.500 unidades de toxina botulínica tipo A en Turquía, una dosis muy superior a la dosis máxima recomendada (500 unidades) [8].
Por otra parte, un estudio observacional chino, describe 86 casos de botulismo iatrogénico asociado a inyecciones para uso estético de toxina botulínica tipo A en dosis de entre 6 y 1.000 unidades. Los síntomas se desarrollaron entre 0 a 36 días después del procedimiento, siendo los más comunes dolor de cabeza, mareos, fatiga, visión borrosa, ptosis (caída del párpado superior, que puede afectar a uno o ambos ojos) y disfagia (dificultad para tragar, que puede ser dolorosa). Todos recibieron tratamiento con antitoxina, que se consideró eficaz y sin efectos adversos graves [8].
Más recientemente, en 2024, en el suroeste de China se detectó un brote a gran escala, el cual posiblemente se debió a la utilización de productos falsificados, fabricados de forma ilícita y de bajo coste, aplicados por profesionales no certificados o en instalaciones sin licencia [9].
En Chile existen 19 productos farmacéuticos con registro vigente que contienen toxina botulínica en su composición. Es importante destacar que estos productos no son intercambiables, tal como se informó en la Nota Informativa de Farmacovigilancia: “Las unidades de los diversos productos que contienen toxina botulínica no son equivalentes y se debe tener gran precaución cuando se cambia de producto”, y requieren adoptar precauciones, según indica la Resolución Exenta N° 794/09.
La base de datos del Centro Nacional de Farmacovigilancia registra 1.328 notificaciones de sospechas de reacciones adversas a medicamentos (RAM) asociadas a toxina botulínica, en el periodo comprendido entre el 01 de enero de 2013 y el 13 de noviembre del 2025. De ellas, 12 incluyen síntomas y signos aislados compatibles con un cuadro de botulismo, sin embargo, éste no fue confirmado, o bien no fue informado como tal; estos signos y síntomas son: diplopía (visión doble), trastornos de la deglución, disfagia, sequedad de boca, parálisis facial, ptosis y paresia (debilidad muscular progresiva). Tres de estos casos fueron serios, debido a que dejaron secuelas en los pacientes, pero ninguno fue mortal [10]. Los reportes no se concentraron en un periodo de tiempo específico, por lo que no hubo sospecha de brote de botulismo iatrogénico.
En Chile, el botulismo es una enfermedad de notificación obligatoria inmediata según el DS N° 7/2019 del MINSAL, cuya confirmación en muestras clínicas y en alimentos, debe hacerse en el Laboratorio de Referencia del Instituto de Salud Pública (ISP). En las últimas décadas, se han reportado casos muy esporádicos de botulismo a causa de alimentos y botulismo infantil, entre los que destacan aquellos asociados al consumo de miel y de infusiones de yerbas silvestres, pero no se ha notificado con el uso de productos farmacéuticos [11, 12].
No obstante, durante los últimos 4 años, las fiscalizaciones con resultados de incautación de toxina botulínica, por carecer de registro sanitario, han tenido un aumento considerable. Los datos proporcionados por el Servicio Nacional de Aduanas destacan una importante alza de 62 unidades incautadas en 2023 a 3.060 en 2024. En 2025, la información disponible hasta el mes de julio registra 924 unidades incautadas. Cabe señalar que el 99% de las incautaciones se han realizado en la Aduana Metropolitana (aeropuerto de Santiago).
RECOMENDACIONES DEL ISP PARA PROFESIONALES DE LA SALUD
- Tener presente que la administración de toxina botulínica puede generar algunas complicaciones, entre las más frecuentes se encuentran hematomas, dolor, reacciones alérgicas y síntomas similares a los de la gripe, los cuales suelen ser leves, temporales y se resuelven por sí solos. En casos extremadamente infrecuentes, la toxina puede llegar a absorberse de manera sistémica, ocasionando un botulismo iatrogénico grave y potencialmente mortal.
- El diagnóstico de botulismo debe ser oportuno y con intervención eficaz para lograr resultados favorables. La antitoxina botulínica es el único tratamiento específico, debiendo administrarse dentro de las 48 horas siguientes al inicio de los síntomas.
- Antes de dispensar o administrar toxina botulínica, verifique su origen y registro sanitario. Todos los productos que contienen esta toxina corresponden a productos farmacéuticos, independiente de que su uso sea para medicina estética.
- La aplicación de toxina botulínica debe ser realizada sólo en establecimientos clínicos autorizados, y por personal capacitado. Informe al paciente sobre los riesgos del procedimiento y monitoree signos posteriores a la inyección.
- Si detecta alguna reacción adversa, ésta debe comunicarla al ISP a través del Sistema de Vigilancia Integrada.
- En caso de que se diagnostique botulismo, además, debe realizarse en forma inmediata la notificación desde el establecimiento de salud hacia la SEREMI correspondiente y de éste al Ministerio de Salud, según lo establece el D.S. N° 7/2019, Artículo 1°.
RECOMENDACIONES DEL ISP PARA LOS PACIENTES
- El uso de toxina botulínica, conocida popularmente como Bótox, pudiendo corresponder también a otras marcas, puede causar algunas complicaciones. Las más comunes son moretones, dolor leve, reacciones alérgicas y síntomas parecidos a los de la gripe. Por lo general, estos efectos son temporales y desaparecen solos. Sin embargo, en casos muy poco frecuentes, la toxina puede pasar al resto del organismo y causar botulismo, un cuadro grave, que puede poner en riesgo la vida.
- Cualquier tratamiento con toxina botulínica, sea terapéutico o estético, debe ser indicado por un médico certificado, ya que este producto es un medicamento, y debe ser administrado en un centro autorizado. Verifique que el profesional, el medicamento y el centro (en el caso de clínicas estéticas consulte en la SEREMI correspondiente) cuenten con las autorizaciones necesarias.
- Evite realizar compras de este tipo de productos por internet o redes sociales, especialmente si los precios son excesivamente bajos; ya que podría tratarse de un producto falsificado, lo cual incrementa considerablemente los riesgos.
- Ante cualquier síntoma, especialmente si se trata de malestares musculares o dificultad motora, busque atención médica. Si desea comunicar alguna reacción adversa a la administración de toxina botulínica o cualquier otro medicamento, ingrese al Sistema de Vigilancia Integrada, escogiendo la opción “ciudadano” y accediendo mediante su clave única.
Referencias
- Martínez D, Cramer E, Gómez V, Vargas P. Usos de la toxina botulínica tipo A en tratamientos estéticos y clínicos. Revisión bibliográfica. Revista Ciencia y Salud Integrando Conocimientos. 2025;9(3):107-119. Disponible en: https://doi.org/10.34192/cienciaysalud.
- Instituto de Salud Pública (ISP). Nota Informativa de Farmacovigilancia. Las unidades de los diversos productos que contienen toxina botulínica no son equivalentes y se debe tener gran precaución cuando se cambia de producto. (Publicada 20/06/2014; citada 18/11/2025). Disponible en: https://www.ispch.cl/sites/default/files/comunicado/2014/07/Nota_informativa_toxinabotulinica.pdf
- Luquin, R. Toxina botulínica. (Citada 18/11/2025).
- AEMPS. Nota informativa sobre toxina botulínica: (Botox®, Dysport®, Neurobloc®, vistabel®): riesgo de efectos adversos graves por diseminación de la toxina. (Última actualización 06/07/2007; citada 18/11/2025). Disponible en: https://www.aemps.gob.es/informa/notasinformativas/medicamentosusohumano-3/seguridad1/2007/ni_2007-11_toxina-botulinica/
- Zargaran D, Zargaran A, Zoller F, Rahman E, Woollard A, Weyrich, T, Mosahebi A. Complications of Cosmetic Botulinum Toxin A Injections to the Upper Face: A Systematic Review and Meta-Analysis. Aesthetic Surgery Journal. 2022;42(5). Disponible en: https://www.researchgate.net/publication/358708177_Complications_of_Cosmetic_Botulinum_Toxin_A_Inject ions_to_the_Upper_Face_A_Systematic_Review_and_Meta-Analysis
- Jasperse J, Wilson K, Akbar S, Hayden I, Naseem Q, Worthington A, Coglan A, Hewson M, Young A, Fang M, Liu Y, Darke J, Wong V, Godbole G, Hughes G. A local outbreak of iatrogenic botulism associated with cosmetic injections of botulinum neurotoxin containing products, England, 2025. Euro Surveill. 2025;30(39):1-6. Disponible en: https://doi.org/10.2807/1560-7917.ES.2025.30.39.2500746
- Orphanet. Botulismo iatrogénico. Disponible en: https://www.orpha.net/es/disease/detail/25450 (citada 18/11/2025).
- Hagberg G, Ranheim E, Nakstad I, O’ Sullivan K, Koht J, Bjordal T, Feruglio S, Frøyshov S. Short case report. Iatrogenic botulism. Tidsskr Nor Legeforen 2024;144. doi: 10.4045/tidsskr.23.0625.
- He Q, Jiang S, Yali T, Qiang J, Xiaoqun L, Dongmei W. A Retrospective Case Series Study of Illegal Cosmetic Iatrogenic Botulism: Outbreak Analysis and Response Lessons. Aesthetic Surgery Journal 2025;45(9):936–946, Disponible en: https://doi.org/10.1093/asj/sjaf088
- Instituto de Salud Pública (ISP). Base de datos RAM-ESAVI Subdepartamento Farmacovigilancia. (Consultada 12/11/2025).
- MINSAL. Botulismo. Disponible en: https://epi.minsal.cl/botulismo-materiales-relacionados/
- Tornese M, Rossi L, Coca F, Cricelli C, Troncoso A. Epidemiología y factores de riesgo asociados al botulismo de los alimentos y al botulismo infantil: ¿Dónde y cuándo? Rev. chil. infectol. 2008;25(1): 22-27. Disponible en: http://www.scielo.cl/scielo.php?script=sci_arttext&pid=S0716-10182008000100004&lng=es