Compras
EE UU. Reembolsos secretos, cupones y exclusiones: Como se pelea la batalla por el elevado precio de los medicamentos (Secret rebates, coupons and exclusions: how the battle over high drug prices is really being fought)
Carolyn Y. Johnson
The Washington Post, 12 de mayo de 2016
https://www.washingtonpost.com/news/wonk/wp/2016/05/12/the-drug-price-arms-race-that-leaves-patients-caught-in-the-middle/
Traducido por Salud y Fármacos
Según un nuevo análisis, la batalla por captar beneficios entre dos ramas de la industria de la salud ha convertido a los que tienen seguro privado en rehenes, ofreciéndoles cada vez mayores descuentos en los copagos de sus fármacos mientras en última instancia les reducen las opciones generales de medicamentos.
La investigación, financiada por Pfizer, encontró que el número de cupones que ofrecen las compañías farmacéuticas para ayudar a sufragar la parte que los asegurados pagan sobre el costo total de los medicamentos se ha disparado. Al mismo tiempo, las empresas que pagan los medicamentos de venta con receta, en un esfuerzo por aumentar su poder en las negociaciones de precio con las compañías farmacéuticas, han reducido el número de medicamentos que cubren.
Los investigadores del Centro Tufts para el Estudio del Desarrollo de Drogas ilustran, en el informe publicado en su página web, sobre cómo las dos grupos empresariales gigantescos – las compañías farmacéuticas que venden y desarrollan los tratamientos, por un lado, y las empresas que negocian precios y pagan los medicamentos del otro – cambian sus alianzas con los pacientes para proteger sus propios intereses.
Cada grupo tiene su propia estrategia aparentemente pro-paciente: Las farmaéuticas ofrecen cupones para reducir los copagos que las personas enfrentan en el mostrador de farmacia. Las empresas de gestión de beneficios de farmacia, contratadas por las compañías de seguros de salud para administrar los beneficios de medicamentos, negocian agresivamente para asegurar descuentos que reduzcan el costo de los medicamentos.
El estudio muestra cómo estas tácticas son en realidad movimientos defensivos y contraataques en el intento de ambas industrias por ganar dinero.
“Hay una batalla definitiva en marcha, y en mayo de 2016 no está muy claro quién la está ganando “, dijo Joshua Cohen, economista de la salud en Tufts. “Es una batalla amistosa – no es guerra –pero es una batalla entre dos grupos empresariales, por un lado los seguros y las PBM [empresas que administran los beneficios farmacéuticos] tratando de controlar los costos, y por el otro las farmacéuticas tratando de vender sus productos”.
La generosidad engañosa de los cupones
Durante los últimos cinco años la industria farmacéutica ha ido incrementando el uso de cupones para vender sus productos: en el 2009 había programas de cupones para menos de 100 medicamentos; hoy en día, hay cupones para ayudar a los pacientes a pagar cerca de 750 medicamentos.
¿Qué podría ser mejor que un cupón? Los pacientes que pagan US$0 en lugar de US$100 están agradecidos y tienen acceso a una receta que de otro modo podrían haber dudado comprar. El cupón, sin embargo, podría significar que un medicamento de marca caro cuesta menos a los pacientes que un genérico más barato – no es el mejor resultado para el sistema de salud. A pesar de que la compañía farmacéutica parece estar altruisticamente dando dinero al paciente, la compañía cobra el monto total que pagaría el seguro.
Un estudio publicado en 2013 en New England Journal of Medicina encontró que más de la mitad de los cupones eran para medicamentos de marca para los que había un medicamento alternativo más barato.
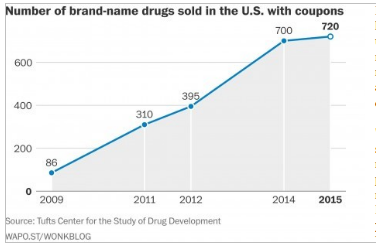
Esto irrita a las empresas que cubren los beneficios de medicamentos de venta con receta, que se refieren a esto como el “lado oscuro” de los cupones, que ni siquiera están legalmente permitodos en los planes públicos de salud como Medicare porque se consideran sobornos. Las empresas de gestión de beneficios de farmacia diseñan cuidadosamente su cobertura, colocando a los medicamentos en diferentes niveles de cobertura- los medicamentos de marca y los de reembolsos desfavorables típicamente tienen copagos más altos y los genéricos más baratos u otras alternativas están en niveles con co-pagos inferiores.
Luchando duro contra los cupones
Pero, según el informe, a medida que el número de cupones ha aumentado, las compañías de beneficios de farmacia no se han quedado paradas. En los últimos años, han comenzado a jugar duro, negándose a cubrir ciertos medicamentos para obtener bonificaciones y descuentos más favorables de las compañías farmacéuticas. A través de las amenazas de exclusión, las compañías de beneficios de farmacia han ganado más fuerza en las negociaciones de precios con los fabricantes de medicamentos.
El análisis de Tufts muestra cómo el número de medicamentos excluidos se ha incrementado en los últimos años:
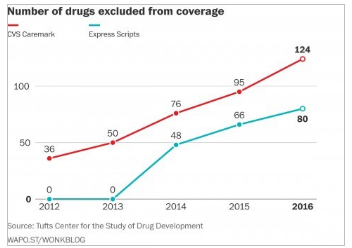
La linea roja corresponde a la administradora de beneficios farmacéuticos CVS y la verde a la Express Scripts
Una de esas batalla se hizo pública recientemente, cuando el administrador de beneficios farmacéuticos más grande del país, Express Scripts, excluyó a los medicamentos caros contra la hepatitis C de su cobertura y obtuvo un precio más favorable con una terapia de la competencia. Esto significa que el gasto en medicamentos puede reducirse, pero debido al secretismo que rodea la negociación de precios, no está claro si estos ahorros aportan beneficios a los seguros de salud y a los pacientes, y en qué medida lo hacen.
“Al abrir el acceso a todos los medicamentos clínicamente superiores, y excluir un puñado de productos “yo-también” que no ofrecen ningún beneficio clínico más allá del que proporcionan alternativas más asequibles, tenemos el poder de negociar más eficazmente con los fabricantes y, finalmente, lograr precios más bajos de medicamentos para nuestros clientes y pacientes”, escribió el portavoz de Express Scripts David Whitrap en un correo electrónico
Excluir algunos medicamentos tiene sentido – si hay un producto equivalente más barato o poca evidencia de que un medicamento sea más efectivo que otro, esta sustitución es eminentemente razonable.
Lo que el análisis intenta demostrar es que las exclusiones no se están haciendo con la superioridad clínica en mente. En cambio, las exclusiones se hacen simplemente porque el administrador de beneficios farmacéuticos es capaz de negociar un mejor precio. Como prueba de la arbitrariedad de sustituciones, Cohen de Tufts, destaca que 14 medicamentos fueron excluidos por una de las dos grandes empresas de beneficios de farmacia e incluidos por la otra – lo que sugiere que la cantidad del reembolso está influyendo en las decisiones.
La portavoz de CVS Caremark Christine Cramer dijo que, en promedio, los pacientes cuyos planes utilizan un formulario selectivo y ofrecen una cobertura limitada de medicamentos ahorraron casi US$35 por receta y en general, desde el 2012, la estrategia ha ahorrado a sus clientes US$6 millones.
Hasta el momento, la negociación agresiva de las compañías de beneficios de farmacia parece estar aumentando el monto de los reembolsos secretos que reciben. Richard Evans, analista de SSR Salud, lo comparó a las sillas musicales – cuando hay algunas marcas importantes con medicamentos comparables en una categoría, las compañías de beneficios de farmacia pueden simplemente sacar una silla y excluir el fármaco, usando ese poder para negociar mayores descuentos.
El mes pasado, un importante informe sobre el gasto farmacéutico destacó el éxito que estaban teniendo los reembolsos en moderar los precios cada vez más altos de los medicamentos. El gasto farmacéutico en Estados Unidos, según los precios indicados en las facturas, aumentó en 2015 a US$425.000 millones – o un poco más del 12% – en comparación con el año anterior. Pero teniendo en cuenta los reembolsos y descuentos que las compañías farmacéuticas proporcionaron, el gasto neto fue de US$310.000 millones – un aumento inferior al 9%, según el análisis realizado por IMS Health.
Sin embargo, hay razones por las que este sistema podría no ser el más eficiente – ya sea para el cuidado de la salud o para los precios. A los médicos no les gusta este tipo de tácticas – se pueden sentir más como intermediarios que garantes de experiencia médica, pudiendo desalentar el uso de medicamentos caros pero necesarios al ponerlos en listas con copagos más altos o haciendo que los proveedores de servicios tengan que hacer un exceso de trámites para que se cubra un medicamento. Y al menos una aseguradora, Anthem, se ha lanzado al ataque, con el argumento de que Express Scripts no le está pasando cantidades suficientes de ahorros.
Lo que está claro es que las dos industrias forcejean en busca de ventajas con el paciente atrapado en el medio.