Resumen
El objetivo fue realizar un estudio de utilización de medicamentos en pacientes mayores de 15 años con enfermedades crónicas no transmisibles prevalentes que asistieron a Centros de Atención Primaria de la Salud de Godoy Cruz, Mendoza, Argentina. Se realizó un estudio descriptivo, observacional y transversal de prescripción-indicación durante dos períodos de 6 meses, uno en el año 2014 y otro en el año 2015. Lasenfermedades crónicas no transmisibles más prevalentes fueron hipertensión arterial (14/1000) y diabetes mellitus (9/1000). El grupo etario que más concurrió fue entre 50–64 años. Los medicamentos más dispensados: enalapril (19%); insulina (13%), metformina (11%). Fármacos dispensados por paciente: 1-3 (86%). Fármacos incluidos en la Lista de Medicamentos Esenciales (71%) y Formulario Terapéutico Nacional (89%). Pacientes con potenciales interacciones farmacológicas (67%), graves (19%). La prescripción se consideró adecuada en el 84% de los casos, sin embargo, deben controlarse las interacciones farmacológicas. Los resultados obtenidos permitieron conocer los hábitos prescriptivos.
Introducción
Los Estudios de Utilización de Medicamentos (EUM) son aquellos que se ocupan de la comercialización, distribución, prescripción y utilización de los fármacos en una sociedad, con especial énfasis sobre las consecuencias médicas, sociales y económicas (OMS (1977) [1]. Los objetivos de estos estudios son estudiar cuali y cuantitativamente el consumo de medicamentos, analizar la oferta existente y estudiar los hábitos de prescripción. Se llevan a cabo para obtener información sobre la práctica terapéutica habitual, siendo su principal objetivo conseguir una práctica terapéutica óptima a partir del conocimiento de las condiciones de utilización de los fármacos y el posterior diseño de intervenciones para corregir los problemas identificados [2].
Las Enfermedades Crónicas No Transmisibles (ECNT) son enfermedades de larga duración cuya evolución es generalmente lenta. Estas enfermedades representan una verdadera epidemia que va en aumento debido al envejecimiento de la población y los modos de vida actuales, que acentúan el sedentarismo y la mala alimentación [3]. Las ECNT representan la mayor carga de enfermedad en los países industrializados y un problema de rápido crecimiento en los países subdesarrollados. Son las patologías más comunes, costosas y se ubican entre las más evitables. En gran parte del mundo desarrollado, tres de cada cuatro muertes son causadas principalmente por enfermedades cardiovasculares, cáncer, diabetes, enfermedad respiratoria crónica y algunos desórdenes músculo-esqueléticos [4].
El origen de las ECNT es multifactorial, involucrando factores ambientales, genéticos, demográficos, socioeconómicos y culturales, entre otros. Existen factores de riesgo (FR) dependientes del estilo de vida, que son modificables, y que se relacionan con la aparición de la ECNT de mayor morbimortalidad. Se estima que más del 80% de las enfermedades cardiovasculares y de la diabetes mellitus (DM) y más de un tercio de los cánceres, podrían prevenirse modificando FR como tabaquismo, alimentación no saludable, inactividad física y consumo elevado de alcohol [5].
Para reducir el impacto de las ECNT en los individuos y en la sociedad, es necesario realizar un enfoque integral incluyendo los sectores de salud, finanzas, transporte, educación, agricultura y planificación, además, se debe invertir en la detección, cribado, tratamiento y al acceso a los cuidados paliativos de las ECNT. Existen intervenciones esenciales de gran impacto a realizarse en Atención Primaria de la Salud (APS) para facilitar la detección temprana y el tratamiento a tiempo [6].
Los medicamentos implican un gasto significativo para el tratamiento de las ECNT, los cuales, pueden además desencadenar consecuencias nocivas como reacciones adversas, el requerimiento de nuevos medicamentos para el tratamiento de las mismas, más consultas, utilización de métodos diagnósticos, internaciones o prolongaciones de las mismas, o inclusive la muerte.
Cuando se consume más de un medicamento, es muy probable que se presente algún tipo de interacción entre ellos. Se conoce como interacción farmacológica (IF) a la modificación del efecto de un fármaco por la acción de otro cuando se administran conjuntamente [7]. Si un paciente toma dos fármacos puede verse aumentado el efecto de uno de ellos, produciendo el aumento de su concentración en el organismo y, por tanto, mayor riesgo de que aparezcan efectos secundarios. A la inversa, si ve su acción disminuida, se puede encontrar falta de utilidad terapéutica. No obstante, las IF pueden ser buscadas para conseguir un mejor efecto terapéutico.
Existen antecedentes de investigaciones previas de nuestro grupo de trabajo sobre EUM en ECNT en pacientes adultos [8,9,10].
El objetivo de esta investigación fue analizar la situación farmacoepidemiológica de los pacientes mayores de 15 años, atendidos en Centros de Atención Primaria de la Salud (CAPS) del Área Sanitaria de Godoy Cruz (ASGC), perteneciente al Ministerio de Salud, Desarrollo Social y Deportes (MSDSyD) del Gobierno de Mendoza, con ECNT de mayor prevalencia, evaluando la racionalidad de las prescripciones, destacando las consecuencias de las mismas cuando son inadecuadas y los efectos que los fármacos pudieran generar, a fin de contribuir con un uso más racional y seguro de los medicamentos, durante dos periodos de 6 meses (marzo a octubre), uno en el año 2014 y otro en el año 2015.
Metodología
La recolección de datos se realizó en los CAPS Nº 30 y Nº 168 del ASGC. Eran los únicos CAPS que contaban con: Servicio de Farmacia habilitado por la autoridad sanitaria, con un farmacéutico a cargo y con un sistema de registro de dispensa informatizado al momento del estudio, es decir, que todas las recetas dispensadas eran incorporadas a un software en la web (SIDICO-WEB).
Dicho software tiene un módulo de gestión de almacenes para los bienes de consumo. El MSDSyD lo adapta para gestionar los insumos farmacéuticos (medicamentos, productos médicos, etc.) desde la compra hasta la dispensa al paciente, permitiendo realizar la trazabilidad del medicamento por marca, lote y vencimiento, entre otras funciones.
Se realizó un estudio de tipo descriptivo, observacional y transversal para el total de los pacientes mayores de 15 años que concurrieron al Servicio de Farmacia de los mencionados CAPS, en dos periodos de 6 meses, desde mayo a octubre, uno en el año 2014 y otro en el año 2015.
Se recolectaron los siguientes datos: número de consultas, edad, sexo, patología principal, comorbilidades y fármacos dispensados.
Se analizaron las dispensaciones de un total de 1097 pacientes con ECNT. Criterios de inclusión. Pacientes mayores de 15 años con ECNT que fueron atendidos por un profesional del CAPS y a los que se le dispensaron medicamentos. Criterios de eliminación. Pacientes que presentaban datos incompletos como la edad, patología/s y/o tratamientos farmacológicos dispensados y los pacientes que asistieron más de una vez por la misma ECNT. Los criterios de inclusión, exclusión y eliminación se consideraron según Arias-Gómez y col. [11]
Para el análisis se utilizaron: el listado de medicamentos aprobados por el MSDSyD para ser prescriptos en APS, la Clasificación Internacional de Enfermedades (ICD-10) [12] para la codificación de los diagnósticos presuntivos, la Clasificación Anatómica Terapéutica Química (ATC) [13] para la sistematización de los medicamentos, las estadísticas e información en salud del MSDSyD, para elaborar indicadores de consumo de medicamentos, de prevalencia, entre otros, y el software Sistema de Bienes de Consumo (SIDICO-WEB) para obtener los datos sobre la dispensación y características de los pacientes.
Los datos se procesaron en planilla Microsoft Excel 2010. Para el análisis estadístico se utilizó Chi cuadrado y se consideró diferencia significativa para p≤0,05.
Para el cálculo de la prevalencia de las enfermedades se utilizó como denominador el número de consultas de pacientes mayores de 15 años atendidos en los CAPS en el periodo de tiempo estudiado y se expresó por 1000 consultas.
Para el análisis de consumo de medicamentos se calculó el número de Dosis Diaria Definida (DDD), que se define como la dosis promedio de mantenimiento por día en adultos para la indicación principal del principio activo considerado. El número de DDD, en el caso de pacientes crónicos, equivale al número de pacientes en tratamiento con el mismo fármaco por día. Por otro lado, el número de DDD por 1000 habitantes por día (DHD) se utiliza para comparar el consumo de medicamentos en distintos momentos, lugares y poblaciones, tales como distintos centros de salud, regiones, provincias y países [14]. En esta investigación, se adaptó la Dosis Habitante Día (DHD), considerando como denominador el número de consultas de los pacientes mayores de 15 años que habían sido atendidos en los CAPS y no el número de habitantes, para que estuviera en concordancia con el tamaño de la muestra utilizada (DDD por 1.000 consultas).
Además, se analizaron:
Inclusión en la Lista de Medicamentos Esenciales (LME) de la Organización Mundial de la Salud (OMS) [15]. Se clasificaron como Incluidos o No Incluidos.
Inclusión en el Formulario Terapéutico Nacional (FTN) de la Confederación Médica de la República Argentina (COMRA) 13º Ed. (2018) [16]. Se clasificaron como Incluidos o No Incluidos.
Valor intrínseco terapéutico potencial de los medicamentos (VITP), según Laporte y Tognoni (1993) [17]. El VITP es la capacidad potencial del medicamento para modificar el curso clínico de una enfermedad o condición, de acuerdo a su eficacia y seguridad, suponiendo que se hiciera de él un uso adecuado en términos de indicación, dosis de administración y consideración de las contraindicaciones y limitaciones de uso. Se clasificaron en las siguientes categorías: medicamentos de Valor elevado,fármacos cuya eficacia ha sido demostrada en ensayos clínicos controlados y su uso está justificado en indicaciones definidas y de Valor terapéutico no elevado, dentro de los cuales se encuentran medicamentos de valor relativo, medicamentos en combinación irracional porque contienen un fármaco de valor elevado y uno o varios de valor dudoso o nulo en una misma forma farmacéutica; valor dudoso/nulo, fármacos cuya eficacia terapéutica no ha sido demostrada en ensayos clínicos controlados para las indicaciones anunciadas; valor inaceptable, medicamentos en combinación irracional que presentan una relación beneficio/riesgo claramente desfavorable. Se incluyeron dentro de este último grupo a aquellos que, si bien no son combinaciones, implican un riesgo elevado de aparición de reacciones adversas graves al medicamento (RAM).
Clasificación de los medicamentos en vitales, esenciales y no esenciales (VEN). Los medicamentos se clasificaron en vitales, esenciales y no esenciales, según la propuesta realizada por Holloway y col. (2003) [18]. Los Vitales pueden, potencialmente, salvar vidas, tienen efectos secundarios significativos graves al cesar el tratamiento y son de gran importancia para la salud pública. Los Esenciales, son medicamentos eficaces para tratar enfermedades menos graves pero importantes. Los No esenciales se utilizan para enfermedades menores o de resolución espontánea, son de eficacia cuestionable, de costo alto en relación con su ventaja terapéutica marginal y todos los medicamentos de este grupo han sido eliminados de la LME.
Grado de adecuación del tratamiento indicado a cada paciente. Los medicamentos se clasificaron según el criterio expuesto por González-Juanatey y col. [19] en las siguientes categorías: Adecuado, si al menos uno de los fármacos estaba indicado y no había ninguno contraindicado. Intermedio, si los fármacos presentaban un perfil neutro o indiferente. No adecuado, si alguno de los fármacos estaba contraindicado en el paciente en cuestión. Es probable que en esta clasificación pueda existir una sobreestimación en alguna de las categorías.
Interacciones farmacológicas. Se determinaron las potenciales interacciones farmacológicas (IF) según Stockley, 2009 y Meyler’s Side Effects of Drugs, 2006 [7,20]. Las mismas se clasificaron según su gravedad en leves, moderadas y graves, considerando graves a aquellas IF que pueden poner en peligro la vida del paciente o provocar un daño permanente, moderadas cuando pueden provocar el deterioro del estado clínico del paciente, lo que puede requerir algún tratamiento, prolongar la estancia hospitalaria o producir el ingreso hospitalario, y leves cuando la IF tiene poca repercusión clínica, con efectos poco molestos o desapercibidos, y que no suelen requerir tratamiento adicional.
Resguardos éticos. En todo momento se mantuvo la confidencialidad de los datos de los pacientes y profesionales de la salud involucrados en este estudio. Las autoridades de los dos CAPS autorizaron la obtención de los mismos.
Resultados y discusión
Distribución de acuerdo al sexo. De los 1097 pacientes estudiados con ECNT que concurrieron a la consulta médica, el 62% (678) fueron del sexo femenino y el 38% (419) del sexo masculino. Se encontraron diferencias significativas entre ambos sexos (χ2: p<0,0001). Estos resultados concuerdan con otras investigaciones donde se observa una mayor demanda sanitaria de la población femenina, la que a su vez depende de factores como la edad, la localidad de procedencia y el origen de la solicitud de asistencia (Rosa-Jiménez; 2005) [21].
Distribución de acuerdo a la edad. Del total de los pacientes estudiados el grupo etario que concurrió con más frecuencia fue el comprendido entre los 50 y 64 años con el 54%. En dicho grupo, el sexo femenino representó el 65%. El rango etario que siguió fue el de 20 a 49 años con 30% del total y dentro del mismo, el sexo femenino representó el 58%. El grupo de 65 años o más representó el 15%, el sexo femenino en este grupo etario fue del 65%.
Distribución según patologías prevalentes. En el Cuadro 1 se encuentran registradas las patologías prevalentes. Dentro de ellas se pueden mencionar: HTA, ansiedad, DM, gastritis, depresión, hipotiroidismo y epilepsia.
| Patologías | Prevalencia |
| Hipertensión Arterial | 14 |
| Ansiedad | 10 |
| Diabetes Mellitus | 9 |
| Gastritis | 5 |
| Depresión | 2 |
| Hipotiroidismo | 2 |
| Epilepsia | 1 |
Se obtuvo una prevalencia para HTA de 14/1000, para ansiedad de 10/1000 y para DM de 9/1000 consultas. No se tuvieron en cuenta aquellas patologías que presentaron una prevalencia menor de 1/1000 consultas.
Además, se calculó la frecuencia por tipo de enfermedad en el número total de pacientes estudiados (1097) surgiendo que el 47% de los pacientes padecían HTA, 34% ansiedad, 31% DM, 18% gastritis, entre otras, es importante destacar que solamente el 20% de los pacientes padecía una patología y el 80% restante presentó más de una comorbilidad. En el caso de los hipertensos el 32% tenía como comorbilidad DM y el 23% ansiedad. En el caso de los pacientes con DM el 10% tenía como comorbilidad ansiedad.
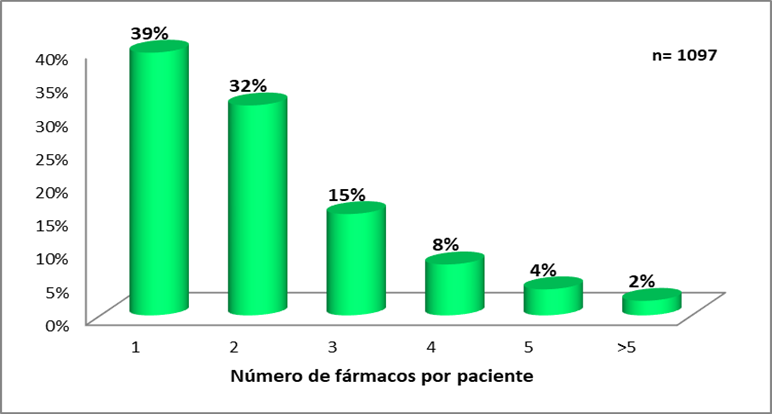
Número de fármacos dispensados por paciente. Si bien existen numerosos criterios para decidir la existencia o no de polimedicación, en este caso se distribuyeron las dispensaciones en dos grupos: de 1 a 3 fármacos y de 4 o más fármacos, considerando que en el primer grupo no existe polimedicación, pero en el segundo sí. El número de fármacos dispensados en forma simultánea se encuentra representado en la Figura 1. La dispensación registrada indica que el 86% de los pacientes recibieron entre 1 a 3 fármacos en forma simultánea. Se puede observar que al 39% de los pacientes se le dispensó 1 fármaco y dentro de los mismos, el 58% fueron de sexo femenino. Al 47% se le dispensaron de 2 a 3 fármacos y dentro de este rango el sexo femenino representó el 65% con respecto al sexo masculino, finalmente al 14% restante se le dispensaron 4 o más fármacos, predominando el sexo femenino con el 70%.
Distribución de consumo por DDD y DHD. Se estudiaron los 45 monofármacos que fueron más frecuentemente dispensados para el tratamiento de las patologías prevalentes estudiadas.
El consumo total de los monofármacos estudiados fue de 2.448 DDD, el mismo se distribuyó por grupo anatómico de la siguiente manera:Sistema Cardiovascular (C) 41% (1.002 DDD), Aparato Digestivo y Metabolismo (A) 32% (787 DDD), Sistema Nervioso (N) 22% (546 DDD), Sistema Músculo-Esquelético (M) 2,3% (56 DDD), Sangre y Órganos Hematopoyéticos (B) 1,9% (44 DDD), Preparaciones Hormonales Sistémicas, excluidas Insulinas y Hormonas Sexuales (H) el 0,4% (13 DDD). Por lo tanto, se observa que los grupos C, A, N representaron el 95% de las DDD dispensadas (Figura 2).
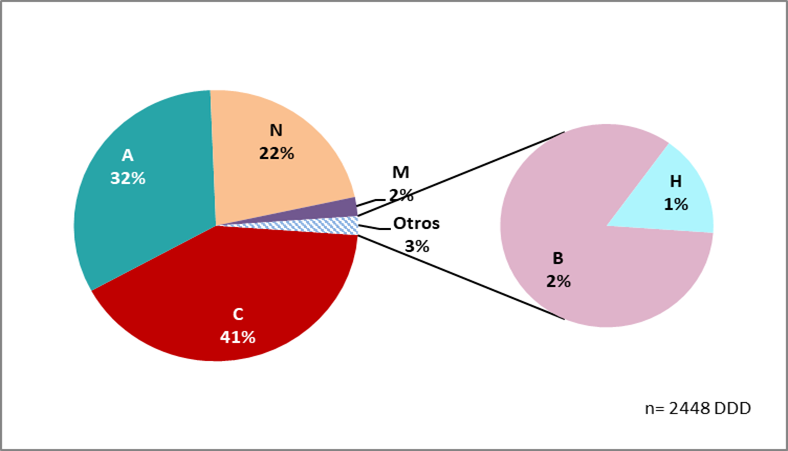
En el Cuadro 2 se detalla el consumo de fármacos en Nº de DDD y de DHD, se encuentra en primer lugar el enalapril (453 DDD), seguido por insulina (311 DDD), metformina (273 DDD), amlodipina (216 DDD), alprazolam (174 DDD) y losartán (154 DDD). Respecto a la Dosis Habitante Día (DHD) se interpreta que a 13 de cada 1.000 pacientes que consultaron se les dispensaron 10 mg de enalapril por día. Para el caso de insulina, 9/1.000 recibieron 40 UI de insulina por día, a 7/1.000 se les dispensaron 2.000 mg de metformina por día, a 6/1.000 se les dispensaron 5 mg de amlodipina por día y 5/1.000 recibieron 1 dosis diaria de 1 mg de alprazolam, por citar algunos ejemplos.
| Monofármacos | DDD | DHD |
| Enalapril | 453 | 12 |
| Insulina* | 311 | 9 |
| Metformina | 273 | 7 |
| Amlodipina | 216 | 6 |
| Alprazolam | 174 | 5 |
| Losartán | 154 | 4 |
| Fluoxetina | 106 | 3 |
| Omeprazol | 96 | 3 |
| Ranitidina | 78 | 2 |
| Clonazepam | 74 | 2 |
| Paroxetina | 62 | 2 |
| Atorvastatina | 52 | 1 |
| Espironolactona | 47 | 1 |
| Furosemida | 38 | 1 |
| Ácido acetilsalicílico | 37 | 1 |
Clasificación según su Inclusión en la LME. Se puede observar que el 71% (33) de los medicamentos dispensados figuraban en la LME, mientras que el 29% (12) no se incluían en la misma, tales como glibenclamida para pacientes mayores de 60 años, atenolol, atorvastatina, alendronato, alprazolam, sertralina, paroxetina, levomepromazina, venlafaxina, diclofenac, acenocumarol y zolpidem.
Clasificación según su Inclusión en el FTN. Se observa que 40 medicamentos dispensados (89%) figuraban en el FTN, mientras que el 11% (5) restante no, dentro de estos últimos podemos mencionar: atorvastatina, alprazolam, paroxetina, venlafaxina y zolpidem.
Clasificación según Valor intrínseco terapéutico potencial de los medicamentos (VITP). Los 45 fármacos que fueron dispensados se clasificaron como de “valor elevado”.
Clasificación en Vitales, Esenciales y No Esenciales (VEN). Se determinó que, de los 45 fármacos estudiados, se clasificaron como vitales el 53%, como esenciales el 40% y como no esenciales el 7%.
Clasificación según el grado de adecuación de la prescripción. El 83% de las prescripciones se clasificaron como adecuadas, el 16% como no adecuadas y el 1% indiferente.
Interacciones farmacológicas (IF). Al analizar las prescripciones realizadas a los 1.097 pacientes estudiados, se determinó que 740 (67%) de los mismos estuvieron expuestos a una posible IF, de las cuales el 55% (407) fueron del sexo femenino y el 45% (333) del sexo masculino. Existen diferencias significativas entre ambos sexos (χ2: p≤0.05).
De acuerdo a la importancia clínica se analizaron 60 potenciales IF y se clasificaron en: moderadas el 52% (31), graves el 36% (22) y leves el 12% (7). Existen diferencias significativas (χ2: p< 0,02).
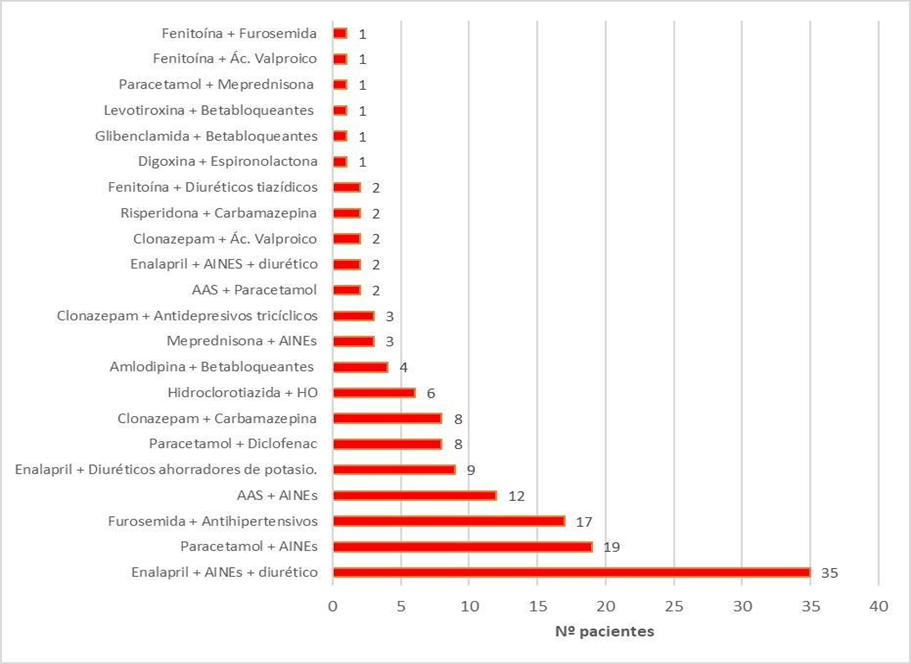
En la Figura 3 se pueden observar las potenciales IF graves más frecuentes por número de pacientes, dentro de ellas se destacó: Enalapril + AINEs + diurético (35), clasificada como grave porque los AINEs antagonizan el efecto hipotensor y aumentan el riesgo de lesión renal, entre otras.
De los 740 pacientes con potenciales IF se encontraron: 140 pacientes con IF potenciales graves, de las cuales 101 (72%) fueron del sexo femenino y 39 (28%) del sexo masculino; 347 pacientes con IF potenciales moderadas, de las cuales 202 (58%) fueron del sexo femenino y 145 (42%) del sexo masculino. Las IF potenciales leves se presentaron en 253 pacientes de los cuales 115 (45%) fueron del sexo femenino y 138 (55%) del sexo masculino.
Conclusiones
Limitaciones de este estudio
Es probable que exista una sobreestimación en alguna de las categorías correspondientes al grado de adecuación del tratamiento.
Es probable que el consumo de clonazepam en DDD haya sido subestimado, debido a que el consumo principal en Argentina es como ansiolítico y no como anticonvulsivante.
Agradecimientos
Este trabajo ha sido financiado por el Proyecto de Ciencia y Tecnología PROICO 02-0420 dirigido por la Dra. Claudia Patricia Calderón de la Universidad Nacional de San Luis, Argentina.
Referencias