PRESCRIPCIÓN, FARMACIA Y UTILIZACIÓN
Farmacia y dispensación
Cuidados paliativos un papel “extraño” pero vital para farmacéuticos (Palliative Care a ‘foreign’ but vital role for pharmacists)
Lynne Peeples
Pharmacy Practice News, 2015; 42
http://www.pharmacypracticenews.com/ViewArticle.aspx?ses=ogst&d=Clinical&d_id=50&i=March+2015&i_id=1155&a_id=30832
Traducido por Salud y Fármacos
Cuando trate a un paciente que está llegando al final de su vida, Mary Lynn McPherson, doctora en farmacia, ofrece un consejo clave: “Enfóquese en lo que es importante ahora”.
“Si le queda un mes de vida, si puede tolerar un nivel de azúcar de 250 y está asintomático, entonces yo diría que vamos a llevarle una docena de dulces,” dijo la Dra. McPherson, profesora y vicepresidente de educación en el Departamento de Práctica de Farmacia y Ciencias de la Facultad de Farmacia de la Universidad de Maryland en Baltimore.
En otras palabras, durante los meses, semanas o días finales de un paciente, el esfuerzo por maximizar el confort debe considerarse más importante que la adopción de un tratamiento agresivo, señaló la Dra. McPherson durante una sesión sobre cuidados paliativos durante la reunión de medio año de la Sociedad Americana de Farmacéuticos del Sistema de Salud (ASHP) de 2014. Los beneficios podrían ir desde una mejor calidad de vida a la reducción de los costos de atención médica y de los reingresos hospitalarios. No es una tarea fácil, por supuesto. Puede que no haya un paciente más complejo que el que está cerca del final de la vida, cuando los cambios físicos, psicológicos y sociales son muy dramáticos, y pueden ocurrir rápidamente.
“A veces los medicamentos se pierden porque hay muchas cosas que se tienen que hacer a estos pacientes”, agregó la co-presentadora Kathryn Anne Walker, doctora en farmacia y directora regional de Educación e Investigación sobre el Impacto Clínico del Tratamiento Paliativo en MedStar Health, un sistema de hospitales cuya oficina central está en Columbia, Md.
La participación de los farmacéuticos durante este tiempo difícil, por tanto, no es sólo deseable, “es necesario”, señaló la Dra. Walker durante la sesión de ASHP.
Cuidados paliativos es una de las especialidades médicas más recientes. Impulsada en parte por el envejecimiento de la sociedad y el surgimiento de nuevas tecnologías médicas que pueden prolongar la vida, los expertos coinciden en que la necesidad de estos servicios puede ser mayor que nunca.
La cultura de los baby boomers [así se refieren a la población que está entre 55 y 70 años] ha tornado a los cuidados paliativos en un campo de máximo interés, dijo Robert Wahler Jr., doctor en farmacia, profesor clínico asistente de práctica farmacéutica en la Facultad de Farmacia y Ciencias Farmacéuticas de la Universidad Estatal de Nueva York en Bufalo. “En comparación con las generaciones anteriores”, dijo, “ellos [los baby boomers] adoptan un enfoque más proactivo a la atención de la salud de sus padres, así como a la suya propia”.
“Nos está obligando a centrarnos más en cómo hacer frente al cuidado al final de su vida útil “, agregó el Dr. Wahler.
Los farmacéuticos, sin embargo, están tardando más que otras disciplinas en practicar esta especialidad emergente.
“El cuidado paliativo sigue viéndose como un papel foráneo para los farmacéuticos”, dijo James Ray, doctor en farmacia, coordinador de farmacia clínica para el dolor y cuidados paliativos en la Universidad del Sistema de Salud de Virginia, en Charlottesville. “Pero los farmacéuticos están particularmente bien posicionados para trabajar en cuidados paliativos”.
La investigación del Dr Wahler demostró que la aceptación de las recomendaciones de los farmacéuticos para los pacientes en cuidados paliativos predijo certeramente el logro de los resultados clínicos deseados (Am J Hosp Palliat Care 2011; 28 [5]: 316-320). Otros estudios destacaron la alta tasa de errores de medicación en este entorno. Un estudio de dos programas de hospicio encontró una discrepancia promedio de 8,7 medicamentos por paciente (Am J Hosp Palliat Care 2009; 26 [3]: 193-199).
Al menos algunas universidades y sistemas de salud están empezando a darse cuenta de esta oportunidad que está relativamente sin explotar.
“Van a ver como más y más escuelas de farmacia se suben a bordo”, dijo el Dr. Ray, quien dejará Virginia en junio para trabajar en una cátedra de hospicio y cuidados paliativos de reciente creación en la Facultad de Farmacia de la Universidad de Iowa, Iowa City.
Mientras tanto, MedStar Salud ha obligado a que cada uno de sus equipos de cuidados paliativos incluya a un farmacéutico. Además, en su declaración sobre la terapia paliativa, la ASHP señaló que los farmacéuticos tienen un “papel fundamental” en los servicios de hospicio y cuidados paliativos (Am J Health Syst Pharm 2002; 59: 1770-1773).
Ese papel va más allá de los tradicionales de farmacia. “No se puede ser un farmacéutico,” dijo la Dra. Walker, tomando nota de las actividades no tradicionales que un farmacéutico puede tener que usar, desde apoyo espiritual a facilitador en reuniones familiares sobre el cuidado médico de sus mayores.
Otro papel importante para el farmacéutico: ser miembro del equipo. Trabajar con capellanes y musicoterapeutas, entre otros, por ejemplo, es novedoso para la mayoría de los farmacéuticos, agregó el Dr. Ray. “Para hacer este tipo de trabajo se requiere un esfuerzo comunitario”, dijo. “Cada persona hace una contribución diferente”.
Las transiciones difíciles
El trabajo en equipo es especialmente importante durante las transiciones de atención de salud que frecuentemente se producen al final de la vida. El paciente promedio pasa por tres.
La Dra. Walker recordó un caso reciente en el que participaron varios especialistas cuando el paciente fue dado de alta del hospital y transferido al hospicio. El endocrinólogo cambió la dosis de insulina del paciente después de que el médico de atención primaria hubiera escrito el plan de alta. Afortunadamente, la Dra Walker fue capaz de identificar la discrepancia antes de que el paciente realmente saliera del hospital.
Las posibilidades de confusión pueden ser particularmente grandes dada la cantidad de medicamentos que una persona puede tomar durante esta etapa de la vida. Otro paciente de la Dra Walker tomaba 35 medicamentos. Estas listas también pueden evolucionar rápidamente como resultado de los rápidos cambios en la salud.
Los síntomas comunes de final de la vida son dolor, estreñimiento, dificultad para respirar, náuseas y delirio. Así el régimen de tratamiento de un paciente se puede complementar para incluir fármacos como los opioides, anticolinérgicos y antipsicóticos. Lo que es más, el uso de esas drogas, a su vez, puede desencadenar otros cambios. Puede ser necesario administrar un laxante junto con un opioide, por ejemplo, debido a los efectos secundarios de este último.
La disfunción de órganos al final de la vida puede complicar aún más el tratamiento. El impacto sobre el metabolismo o la capacidad de tragar, por ejemplo, puede influir en los beneficios y riesgos asociados con ciertos medicamentos. Puede ser necesario modificar la dosis y vía de administración.
“Necesitamos una comunicación más transparente durante las últimas semanas y meses”, dijo la Dra. McPherson. “A veces hay que cambiar los medicamentos; a veces hay que eliminar los medicamentos”.
“Más daño que bien”
La señora J representa una paciente típica de la Dra. McPherson. La mujer de 78 años de edad, se encuentra en un centro de atención a largo plazo y con una puntuación de FAST (Functional estadificación Evaluación) de 7C, indicando demencia avanzada, cumple con los criterios de admisión en cuidados paliativos. Ha sufrido caídas repetidas en los últimos tres meses, y está recibiendo lisinopril, pravastatina, clorhidrato de memantina (Namenda, Forest Labs) y donepezil (Aricept, Esai) y tiene arcadas después de tomar la segunda. Un farmacéutico, la Dra. McPherson señaló, debe tener en cuenta todos los beneficios e inconvenientes de los fármacos.
“¿Cuando se dice basta ya de estatinas o de medicamentos para la demencia? En algún momento, esas drogas pueden hacer más daño que bien”, subrayó.
En el estudio de caso anterior sugirió que sería improbable que la pravastatina alterase el riesgo del paciente con enfermedad cardiovascular y que podría ser suspendido de forma segura. Dependiendo de la presión arterial del paciente, lisinopril podría interrumpirse también. Mientras tanto, también debería prestarse atención a la necesidad de añadir otros medicamentos al régimen del paciente, tales como medicamentos para el dolor, que en realidad pueden empeorar la demencia. Hay que alcanzar un delicado equilibrio.
Algunos de los efectos secundarios del tratamiento farmacológico del paciente pueden ocasionar una “cascada de prescripciones”, agregó la Dra. Walker. “A veces, cuando usted quita algunos medicamentos, realmente limpia las cosas”.
Por otra parte, los beneficios de descontinuar medicamentos innecesarios pueden ir más allá de la comodidad del paciente y representar un ahorro. Se podrían ahorrar más de US$600 millones al año si los pacientes que tienen una enfermedad mortal dejaran de tomar estatinas en la última etapa, según un estudio (LBA9514 resumen) presentado en la reunión anual 2014 de la Sociedad Americana de Oncología Clínica, en Chicago.
“A veces, si no damos Nexium a US$6 por día a todo el mundo, puede ocurrir que necesitemos un fármaco de US$3,000 para tratar adecuadamente la obstrucción intestinal”, agregó la Dra. McPherson. “Podemos prestar atención a más personas si podemos hacerlo de forma más rentable.”
La quimioterapia paliativa es uno de los regímenes más caros. Hay evidencia creciente que sugiere que el tratamiento puede empeorar los síntomas y disminuir la calidad de vida. Un estudio realizado por Wright et al (BMJ 2014; 348: G1219) encontró una asociación entre el uso de la quimioterapia en los últimos meses de vida y el aumento de los riesgos de necesitar reanimación cardiopulmonar, ventilación mecánica y morir en la UCI.
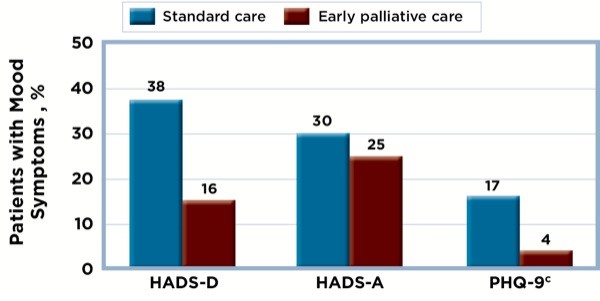
Los cuidados paliativos en sí, por otra parte, son beneficiosos en oncología. Un estudio realizado por Temel et al (N Engl J Med 2010; 363: 733-742) encontró que su integración temprana mejoró significativamente la calidad de vida y el estado de ánimo, e incluso alargó la supervivencia, para los pacientes con cáncer metastásico de pulmón de células no pequeñas.
Figura. Efecto de Cuidados Paliativos en el estado emocional.a, b
En vista de las pruebas, y de sus propias experiencias, los expertos señalaron que parte de su motivación para impulsar la farmacia en los cuidados paliativos sólo podría ser un poco de egoísmo. “A decir verdad, todos vamos a morir”, dijo el Dr. Ray. “Cuando llegue mi hora, espero que la gente a mi alrededor sepa lo que están haciendo y sepa cómo cuidar de mis síntomas.”
Drs. McPherson, Walker, Ray y Wahler no declararon conflicto de interés económico.